糖尿病による高血糖状態は血管に大きな負担をかけます。それが続くと全身のさまざまな場所に張り巡らされた血管が傷んで詰まったり、病的なもろい血管ができ、もろい血管から出血しやすくなります。特に眼底の網膜に張り巡らされている血管は細く、とても傷みやすいだけでなく、一度傷ついてしまったら元通りに戻すこともできません。網膜にもろい血管ができて,そこから出血すると、突然ものが見えにくくなったり、何も見えなくなることがあります。これが糖尿病の3大合併症のひとつである糖尿病網膜症の症状です。
糖尿病網膜症は、最終段階まで痛みなどの自覚症状がないため、眼科の定期検診を受けていないとご自分で気づくことは難しく、「見えにくい」と感じた時には両眼共に病状がかなり進行していることがよくあります。さらに糖尿病網膜症になってしまうと、元に戻すことはできません。細胞の若い30~50代の患者様は糖尿病網膜症の進行も速いことが珍しくないため、重症な糖尿病網膜症はこの年代の患者様に多くなっています。日本では50~60歳代の方の失明原因は、第一位が糖尿病性網膜症です。視力など視覚が障害された場合、仕事や日常生活に多大な支障を来し、これまで通りの生活を辻けることも難しくなってしまいます。
糖尿病網膜症は適切な治療により進行を遅らせることができる病気です。糖尿病網膜症にならないためには、糖尿病の診断を受けたら定期的に眼科の検診を受けることが重要です。できるだけ早期に発見して、治療を受けるためには、眼科の専門医による診察が不可欠です。
眼の検査は、痛みなどがまったくないため身体的に大きな負担になることはありませんし、特に用意や準備も必要なく、気軽に受けられるものばかりです。糖尿病網膜症から眼を守るためには、内科医の指示に従って食生活を見直したり、糖尿病治療薬を正しく服用して血糖のコントロールをすることももちろん重要です。そして、内科だけでなく、眼科も定期的に受診し、毎朝起きたときに片目ずつ物を見て、見えにくくなっていないかのセルフチェックを習慣づけましょう。セルフチェックで少しでも違和感があったら、すぐに眼科を受診してください。
眼には細い血管が多く、高血糖の悪影響を受けやすいため、糖尿病は目にも大きな影響を与えます。糖尿病は血糖値のコントロールができないと、全身にさまざまな合併症を起こします。これは高血糖状態の血液が血管をもろくしたり、変形により血流が悪化するからです。特に細い血管が集まっている部分は障害が起こりやすく、その悪影響も大きくなってしまいます。目に現れる合併症は、糖尿病網膜症と呼ばれます。
糖尿病合併症は、初期段階に自覚症状がほとんどありません。糖尿病網膜症の場合も初期症状はほとんど自覚されず、かなり進行してからさまざまな視覚障害が起こり、最終的には失明につながる可能性があります。
網膜に障害が起こります。視力低下や視野の欠け、そして失明の可能性もあります。

腎臓は尿を作る器官ですが、ここに障害が起こるとその機能が低下し、老廃物の除去ができなくなります。

末梢神経に障害が起こります。症状としては、手足の感覚が鈍くなったり、しびれや痛みを感じるなどがあります。

糖尿病の合併症で視力障害が生じた場合、生活にかなり大きな支障が及びます。たとえば、車の運転を安全に行うことやパソコンなどの操作も難しくなり、お仕事に大きな支障がでてきます。また、料理や掃除などの家事も困難になってしまいます。これまでと同じ生活を続けることもできなくなる可能性もあります。
日本における糖尿病網膜症の有病率は、糖尿病患者様の約15~40%もいるとされており、約300万人が糖尿病網膜症にかかっていると推定できます。糖尿病網膜症は、成人の失明原因の第2位、60~74歳では第1位となっており、年間約3,000人の失明を引き起こしています。 糖尿病にかかっている方は、定期的な眼科検査が必要です。当院では日本糖尿病眼学会発行の「糖尿病眼手帳」を糖尿病患者様にお渡しし、眼科診察内容を内科の先生に伝わるようにしています。原因は糖尿病ですので、何より重要なのは内科の先生の指示に従って血糖のコントロールをしっかり行うことです。それにより糖尿病網膜症の発症も抑えることができます。
| 原因疾患 | 全体 | 18~59歳 | 60~74歳 | 75歳以上 |
|---|---|---|---|---|
| 緑内障(%) | 20.7(1位) | 8.4(3位) | 12.1(2位) | 49.9(1位) |
| 糖尿病網膜症(%) | 19.0(2位) | 22.9(2位) | 19.2(1位) | 13.7(3位) |
| 網膜色素変性(%) | 13.7(3位) | 24.9(1位) | 9.8(3位) | 8.5(5位) |
| 黄斑変性(%) | 9.1(4位) | 2.6(5位) | 4.8(5位) | 24.2(2位) |
| 高度近視(%) | 7.8(5位) | 5.4(4位) | 6.5(4位) | 12.8(4位) |
厚生労働省 難治性疾患克服研究事業 網膜脈絡膜・視神経委縮症の関する研究班 研究報告書 2006
糖尿病網膜症は、大きく3段階に進行していきます。
また、どの病期にも関わらず、糖尿病黄斑浮腫を合併する可能性があります。
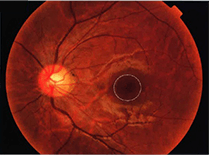
毛細血管が壊れていく時期です。長期間、血液中に含まれる濃度の高い糖にさらされて、毛細血管が壊れ始め、毛細血管瘤というコブができたり、点状出血を起こします。
なし
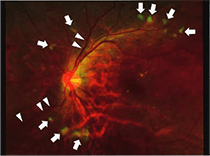
毛細血管が詰まっていく時期です。血管の障害が繰り返されて血管が詰まる血管閉塞が起こり、血流がなくなって網膜中に虚血という酸素不足の場所ができてしまいます。
なし
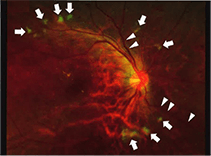
もろい血管である新生血管が生じる時期です。硝子体出血を起こしやすく、牽引性網膜剥離を起こすことがあります。放置してしまうと失明の恐れがあります。
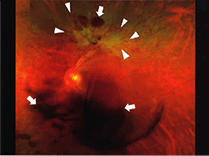
糖尿病黄斑浮腫(以下、黄斑浮腫)は、糖尿病網膜症の合併症であり、眼の中にある黄斑部がむくむ(浮腫)病気です。網膜症の初期にも発症する可能性があり、黄斑浮腫の進展に従って発症の危険性も高まっていきます。
初期段階は黄斑浮腫は小さいのですが、進行して黄斑の中心部にまで浮腫が及ぶと、著しい視力障害が生じます。

健康診断などでも、おなじみの検査です。指定された距離を保って、片目で視力検査表を見てどの大きさまでが見えるのかを調べます。大きな文字でも見えにくいというケースでは、検査表にさらに近づいて検査を行います。

網膜を直接観察して、血管の様子、出血や黄斑浮腫などのむくみがないかを調べます。眼の奥に光を当てることで観察します。
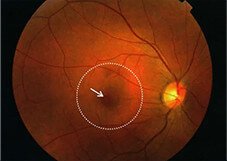
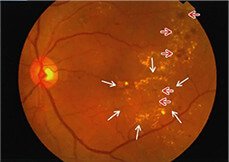
眼底カメラで観察する際に、蛍光色素の入った造影剤を使う方法です。造影剤は腕の静脈に注射します。血管の形状、位置、そして血管から水分が漏れていないかなども調べます。
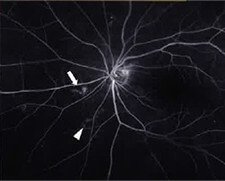
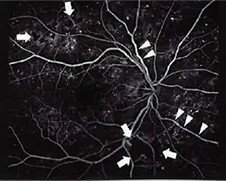
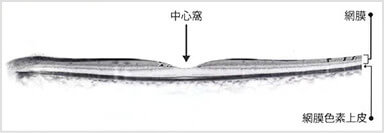
層構造になった網膜を断面も含めて詳細に観察する検査です。従来の検査では表面のみしか観察できませんでしたが、この検査では断面を3Dで表示して観察できます。網膜の黄斑浮腫などむくみの状態まで正確に調べられます。
糖尿病網膜症も糖尿病黄斑浮腫も、初期には自覚症状がありませんが、眼科検診を定期的に受けていたら早めの発見と的確な治療が可能です。視覚障害を防ぐためにも、定期検査をうけるようにしてください。なお、糖尿病網膜症は、糖尿病にかかってから7~10年程度で発症するとされていますが、2型糖尿病の場合は「糖尿病」と診断されるかなり前からすでに糖尿病にかかっている可能性があります。糖尿病と診断された時には「糖尿病歴8年」ということも考えられます。そのため、糖尿病と診断されたら、できるだけ早く眼科を受診し、そして定期的な検診を欠かさないようにすることが重要になってきます。
| 糖尿病網膜症でない場合 | 1年に1回 |
| 単純網膜症の場合 | 3〜6ヶ月に1回 |
| 増殖前網膜症の場合 | 1〜2ヶ月に1回 |
| 増殖網膜症の場合 | 2週間〜1ヶ月に1回 |
足立区では、足立区糖尿病眼科健診を無料で実施しております。当院は足立区の指定医療機関となっています。受診の際は、「足立区糖尿病眼科健診受診券」と「国民健康保険証」をお持ちのうえ、ご来院ください。
45歳・50歳・55歳・60歳の足立区国民健康保険加入者であり、下記の条件のいずれかに該当する方
受診券は対象の方、全員に送られています。
年齢は平成29年3月31日現在のものです。
無料です。
健診結果により精密検査や治療等が必要になった場合、そこからは保険診療(有料)となります。
この健診は、対象者になった1年度内に1回のみ受診可能です。
同一年度内に、特定健診の眼底検査も対象となっている場合、特定健診の眼底検査のみの受診が可能です。

問診、矯正視力検査、屈折検査、細隙灯顕微鏡、眼圧検査、眼底検査などを行います。
眼底検査では、目薬で瞳を開きます。数時間は瞳が元に戻らず見えにくさが続くため、車の運転ができません。ご注意ください。
健診結果については、受診した当日にその医療機関でお聞きください。
糖尿病網膜症の治療には、薬物による治療と外科的治療の2種類があり、症状の段階によって治療法が異なってきます。

血糖コントロールや、高血圧の治療といった内科的治療が中心となります。単純網膜症を発症している場合には、進行を遅らせるためのレーザー光凝固術を検討します。
増殖前網膜症と早期の増殖網膜症では、失明予防の目的でレーザー光凝固術を行って、病気の進行を阻止したり、遅らせることが可能です。さらに病気が進行し、網膜剥離や硝子体出血を起こしている場合には、できるだけ早く硝子体手術を受ける必要があります。
当院では、糖尿病網膜症の治療はレーザー光凝固術を第一選択としています。
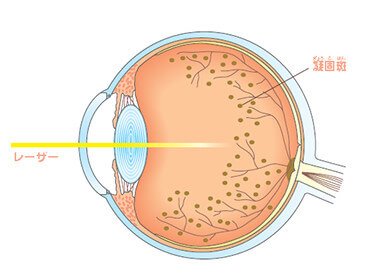
網膜の虚血部分にレーザー光を照射することで、熱により凝固させて治療します。凝固することで虚血部分の酸素の必要量が減りますので、そこに新生血管が伸びてくるのを防げます。
この治療は受ける時期が早ければ早いほど効果が高くなっており、有効率は早期で80%、時期が遅いと50~60%になります。
1回の治療で数十から数百ヵ所の凝固が可能ですが、何回かに分けて照射するケースもあります。1個の凝固は0、2~0、5mmの円形のスポットです、治療を受けている感じは、カメラのフラッシュに似ています。比較的短時間で行える治療法であり、痛みがほとんどないので、外来で受けることができます。
なお、光凝固はあくまでも新生血管の発生を阻止し、進行を止めるのを目的とした治療であり、視力回復の手段ではありません。既に視力が低下している場合は、その時点の視力を維持する目的で行われます。
レーザー光凝固装置手術までの流れをご紹介します。
1.問診
症状について伺います。医師の紹介状があればそちらを確認します。
2.視力検査、細隙灯顕微鏡検査、眼圧検査
レーザー照射の前に各種眼科検査で目の状態を把握します。
3.眼底検査
照射部位の状況やその他の眼底の状態を把握することで、レーザー治療の必要性や有効性を判断します。
4.手術説明
現在の病状や網膜光凝固術の必要性と今後の見込み、レーザー光線による網膜光凝固術の具体的な治療内容や合併症の可能性や危険性について、医師が丁寧にご説明さしあげます。
5.散瞳薬点眼
散瞳薬を点眼し、散瞳します。大体20分程度で眩しくなり、効果が現れてきます。
6.散瞳後、手術
レーザーを照射する度に、「ピー」という音が聞こえるだけで、痛みはほとんどありません。疾患の状態に左右されますが、ほとんどの手術は10~20分程度で終了します。予備検査の日に予約をとっていただいて後日手術と言う流れが一般的ですが、緊急性がある場合には即座に手術することも可能です。
血糖コントロールが悪い状態が続くと網膜の血管がダメージを受けて出血したり、増殖組織という膜を作ったりします。これが網膜を引っ張り、網膜剥離を起こす場合があります。
手術の際には出血や増殖膜を取り除き、血液が行き届いていない網膜にレーザー光線を当てる網膜光凝固術を行って、黄斑部へ血液が十分に行き届くようにします。
なお、これらの症状が出てくるときにはかなり網膜症が悪化している可能性が高く、この状態から視力を改善させることが困難な場合もあります。したがって、糖尿病と診断されている方は、いつまでも良好な視力を保ち続けるために糖尿病網膜症が悪化していないかどうかを定期受診で確認するようにしましょう。
糖尿病黄斑浮腫に対しては、硝子体内注射という治療を行っております。これは、新生血管の原因となるVEGF(血管内皮増殖因子)の働きを抑制させるルセンティスやアイリーアといった抗VEGF薬を眼に注射します。眼の中にこの薬剤を注入することで、新生血管の成長を抑制し、新生血管からの出血を改善することができます。
硝子体内注射は、糖尿病黄斑浮腫以外にも。加齢黄斑性にもこの治療は行います。注射の回数に個人差はありますが、大体3~5回の注射を行う方が多いです。
| 1割負担 | 2割負担 | 3割負担 | |
|---|---|---|---|
| レーザー光凝固術 | 15,960円 | 31,920円 | 47,880円 |
| 硝子体内注射 | 約20,000円 | 約40,000円 | 約60,000円 |
内科のクリニックなどで、糖尿病の患者様に眼科分野における検査・治療だと判断される場合、当院までお気軽にご相談ください。 提携病院以外のご紹介を承っておりますので、お電話にてご相談ください。